سرطان دهانه رحم
سرطان دهانه رحم یا چنگار دهانه رحم یا سرطان گردن رحم نوعی بیماری است که در آن رشد بافت سرطانی بدخیم از ناحیه دهانه رحم نشأت میگیرد و به طور نامنظم و فزآیندهای تکثیر و منجر به اختلال در عملکرد آن میشود.
سرطان دهانه رحم دومین سرطان رایج در زنان است. هر سال حدود ۵۰۰ هزار زن به این بیماری مبتلا میشوند و حدود ۳۰۰ هزار نفر بر اثر این بیماری جان خود را از دست میدهند که بیشتر آنها در کشورهای درحال توسعه هستند. علت بیماری ناشناخته است ولی دانشمندان احتمال میدهند که با عفونتهای ویروسی ارتباط داشته باشد که از آن جمله ویروس پاپیلومای انسانی (زگیل ناحیه تناسلی) را میتوان نام برد. هنگامی که این ویروس برای چند سال در بدن باقی میماند، به تدریج برخی از سلولها را در دهانه رحم به سلولهای سرطانی بدل میکند و این سلولها به طور پیشرونده ای مهاجم میشوند. ضعف سیستم ایمنی به ویژه به صورت اکتسابی، بیماری ایدز و مصرف داروهای سرکوب ایمنی (immune suppressor) عاملی تسهیل کننده در ابتلا به سرطان دهانه رحم است.
حدود ۴۰ نوع از این ویروسها میتوانند نواحی تناسلی را آلوده کنند و برخی باعث سرطان دهانه رحم میشوند.
۱-۱- ریسک فاکتور
عاملی است که احتمال ابتلا به بیماری خاصی مانند سرطان را در فرد افزایش میدهد. ریسک فاکتور سرطانها باهم متفاوت است و این ریسک فاکتورها بسیار متنوعند اما دارا بودن یک یا چند ریسک فاکتور لزوماً به معنای ابتلا به آن بیماری نمیباشد .به عبارت دیگر ریسک فاکتورهای متعددی شانس ابتلا به سرطان دهان رحم را افزایش میدهند اما ممکن است فردی با وجود این ریسک فاکتورها هم مبتلا نشود.آگاه بودن به ریسک فاکتورها بسیار مهم است با این وجود بهتر است به ریسک فاکتورهایی مانند سیگار کشیدن که تحت کنترل فرد است بیشتر توجه شود.آگاهی به ریسک فاکتورها موجب میشود فرد پیگیری تستها را بیشتر جدی بگیرد. ریسک فاکتورهای سرطان دهانه رحم عبارتند از:
عاملی است که احتمال ابتلا به بیماری خاصی مانند سرطان را در فرد افزایش میدهد. ریسک فاکتور سرطانها باهم متفاوت است و این ریسک فاکتورها بسیار متنوعند اما دارا بودن یک یا چند ریسک فاکتور لزوماً به معنای ابتلا به آن بیماری نمیباشد .به عبارت دیگر ریسک فاکتورهای متعددی شانس ابتلا به سرطان دهان رحم را افزایش میدهند اما ممکن است فردی با وجود این ریسک فاکتورها هم مبتلا نشود.آگاه بودن به ریسک فاکتورها بسیار مهم است با این وجود بهتر است به ریسک فاکتورهایی مانند سیگار کشیدن که تحت کنترل فرد است بیشتر توجه شود.آگاهی به ریسک فاکتورها موجب میشود فرد پیگیری تستها را بیشتر جدی بگیرد. ریسک فاکتورهای سرطان دهانه رحم عبارتند از:
۱-۱-۲- ویروس پاپیلومای انسانی
این ویروس مهمترین ریسک فاکتور سرطان دهانه رحم میباشد .این ویروس خانواده گسترده ای دارد که گروهی از آنها تکثیراتی تحت عنوان پاپیلوما ایجاد میکنند که بیشتر به عنوان زگیل نام برده میشوند. این ویروس میتواند سلولهای سطح پوست و اطراف نواحی واژینال ،مقعد،دهان و گلو را آلوده کند اما قادر به آلوده کردن خون و ارگانهای داخلی نمیباشد.
این ویروس از طریق ارتباط پوستی منتقل میشود که یکی از راههای آن انتقال ارتباط جنسی میباشد . بعضی انواع آن تحت عنوان ویروس خطرناک و با ریسک بالا نامگذاری شده اند زیرا به میزان زیادی مرتبط با ابتلا به سرطانهای دهانه رحم، واژن در بانوان و سرطان آلت در مردان و نیز سرطان دهان و مقعد در هر دو میباشند.ممکن است هیچ علامتی از این ویروسها تا زمان سرطانی بودن آنها دیده نشود.پزشکان معتقدند فرد باید قبل از ابتلا به سرطان دهانه رحم با این ویروس آلوده شده باشد . دو سوم این سرطانها با ویروس نوع ۱۶ و ۱۸ ایجاد میشوند.
آلودگی با این ویروس بسیار شایع است و در بیشتر افراد، بدن قادر به از بین بردن آن است اما گاهی اوقات از بین نرفته و به شکل مزمن درمیاید که بعدها میتواند منجر به سرطان باشد خصوصا اگر ویروس از نوع خطرناک آن باشد.این آلودگی میتواند در بخشی از بدن ایجاد شده و سپس به بخشهای دیگر مهاجرت کند.تست پاپ اسمیر به بررسی تغییرات سلولهای دهانه رحم بر اثر این ویروس میپردازد.
هر فرد میتواند با وجود این ویروس، مبتلا به سرطان نشود و این تنها عاملی است که در نظر گرفته میشود و در کنار این عامل ریسک فاکتورهای دیگری نیز وجود دارند که در ادامه به آنها اشاره میگردد.
این ویروس مهمترین ریسک فاکتور سرطان دهانه رحم میباشد .این ویروس خانواده گسترده ای دارد که گروهی از آنها تکثیراتی تحت عنوان پاپیلوما ایجاد میکنند که بیشتر به عنوان زگیل نام برده میشوند. این ویروس میتواند سلولهای سطح پوست و اطراف نواحی واژینال ،مقعد،دهان و گلو را آلوده کند اما قادر به آلوده کردن خون و ارگانهای داخلی نمیباشد.
این ویروس از طریق ارتباط پوستی منتقل میشود که یکی از راههای آن انتقال ارتباط جنسی میباشد . بعضی انواع آن تحت عنوان ویروس خطرناک و با ریسک بالا نامگذاری شده اند زیرا به میزان زیادی مرتبط با ابتلا به سرطانهای دهانه رحم، واژن در بانوان و سرطان آلت در مردان و نیز سرطان دهان و مقعد در هر دو میباشند.ممکن است هیچ علامتی از این ویروسها تا زمان سرطانی بودن آنها دیده نشود.پزشکان معتقدند فرد باید قبل از ابتلا به سرطان دهانه رحم با این ویروس آلوده شده باشد . دو سوم این سرطانها با ویروس نوع ۱۶ و ۱۸ ایجاد میشوند.
آلودگی با این ویروس بسیار شایع است و در بیشتر افراد، بدن قادر به از بین بردن آن است اما گاهی اوقات از بین نرفته و به شکل مزمن درمیاید که بعدها میتواند منجر به سرطان باشد خصوصا اگر ویروس از نوع خطرناک آن باشد.این آلودگی میتواند در بخشی از بدن ایجاد شده و سپس به بخشهای دیگر مهاجرت کند.تست پاپ اسمیر به بررسی تغییرات سلولهای دهانه رحم بر اثر این ویروس میپردازد.
هر فرد میتواند با وجود این ویروس، مبتلا به سرطان نشود و این تنها عاملی است که در نظر گرفته میشود و در کنار این عامل ریسک فاکتورهای دیگری نیز وجود دارند که در ادامه به آنها اشاره میگردد.
۱-۱-۳- سیگار کشیدن
خانمهای که سیگار میکشند دو برابر دیگران احتمال ابتلا دارند.مواد خطرناک شیمیایی علاوه بر ریه بر بقیه ارگانها تاثیر گذشته و از طریق ریه وارد جریان خون شده و به بخشهای دیگر میروند.در مخاط سرویکس خانومهایي که سیگار میکشند محصولات تنباکو یافت شده است و همچنین این مواد ایمنی بدن را برای مقابل با ویروس اچپیوی کاهش میدهند و احتمال ابتلا را بالا میبرند.
خانمهای که سیگار میکشند دو برابر دیگران احتمال ابتلا دارند.مواد خطرناک شیمیایی علاوه بر ریه بر بقیه ارگانها تاثیر گذشته و از طریق ریه وارد جریان خون شده و به بخشهای دیگر میروند.در مخاط سرویکس خانومهایي که سیگار میکشند محصولات تنباکو یافت شده است و همچنین این مواد ایمنی بدن را برای مقابل با ویروس اچپیوی کاهش میدهند و احتمال ابتلا را بالا میبرند.
۱-۱-۴- مهارکنندههای سیستم ایمنی
ویروس اچ ای وی ایمنی بدن را مورد حمله قرار داده و خانوم هارا مستعد ابتلا میگرداند.در این افراد روند سرطانی شدن سلول های دهانه رحم سریعتر پیش میرود. همچنین در افرادی که داروهای مهار سیستم ایمنی مصرف میکنند مانند افراد مبتلا به بیماری های خودایمنی یا کسانی که پیوند عضو داشته اند احتمال ابتلا بیشتر است.
ویروس اچ ای وی ایمنی بدن را مورد حمله قرار داده و خانوم هارا مستعد ابتلا میگرداند.در این افراد روند سرطانی شدن سلول های دهانه رحم سریعتر پیش میرود. همچنین در افرادی که داروهای مهار سیستم ایمنی مصرف میکنند مانند افراد مبتلا به بیماری های خودایمنی یا کسانی که پیوند عضو داشته اند احتمال ابتلا بیشتر است.
۱-۱-۵- عفونت کلامیدیا
این باکتری از طریق ارتباط جنسی منتقل میشود و باعث التهاب لگن میشود کسانی که در آزمایش خون خود علائم مبنی بر این عفونت در گذشته یا اکنون دارند احتمال بالاتری برای ابتلا به این سرطان دارند.معمولاً این افراد هیچ علائمی ندارند و خود به داشتن این باکتری آگاه نیستند مگر اینکه در تستهای مرتبط با التهاب لگن تشخیص داده شود.
این باکتری از طریق ارتباط جنسی منتقل میشود و باعث التهاب لگن میشود کسانی که در آزمایش خون خود علائم مبنی بر این عفونت در گذشته یا اکنون دارند احتمال بالاتری برای ابتلا به این سرطان دارند.معمولاً این افراد هیچ علائمی ندارند و خود به داشتن این باکتری آگاه نیستند مگر اینکه در تستهای مرتبط با التهاب لگن تشخیص داده شود.
۱-۱-۶- رژیم غذایی
کسانی که رژیم غذایی آنها فاقد میوه و سبزیجات تازه به میزان کافی باشد در مرز خطرند.
کسانی که رژیم غذایی آنها فاقد میوه و سبزیجات تازه به میزان کافی باشد در مرز خطرند.
۱-۱-۷- چاقی و مصرف داروهای پیشگیری از بارداری
چاقی و مصرف داروهای پیشگیری از بارداری نیز از ریسک فاکتورهای مطرح در این بیماری هستند .مشاهده شده که در خانوم های که بیش از ۵ سال این قرص هارا مصرف میکنند احتمال ابتلا دوبرابر است ولی این میزان ۱۰ سال بعد از قطع دارو به حد نرمال بازمیگردد. همچنین کسانی که سه بار یا بیشتر حاملگی کامل داشتهاند در معرض خطر هستند که علت هنوز مشخص نبوده و میتواند بر اثر تغیيرات هورمونی و یا قرار گیری بیشتردر معرض ویروس باشد .احتمال دیگری که بررسی میشود کاهش سطح ایمنی در افراد باردار استاز دیگر ریسک فاکتورها بارداری در سنین پایین تر از ۱۷ سال میباشد و همچنین فقرمالی به عنوان عاملی مطرح است که باعث میشود فرد تست های لازم مانند پاپ اسمیر را انجام ندهد و تغذیه مناسبی نداشته باشد.
چاقی و مصرف داروهای پیشگیری از بارداری نیز از ریسک فاکتورهای مطرح در این بیماری هستند .مشاهده شده که در خانوم های که بیش از ۵ سال این قرص هارا مصرف میکنند احتمال ابتلا دوبرابر است ولی این میزان ۱۰ سال بعد از قطع دارو به حد نرمال بازمیگردد. همچنین کسانی که سه بار یا بیشتر حاملگی کامل داشتهاند در معرض خطر هستند که علت هنوز مشخص نبوده و میتواند بر اثر تغیيرات هورمونی و یا قرار گیری بیشتردر معرض ویروس باشد .احتمال دیگری که بررسی میشود کاهش سطح ایمنی در افراد باردار استاز دیگر ریسک فاکتورها بارداری در سنین پایین تر از ۱۷ سال میباشد و همچنین فقرمالی به عنوان عاملی مطرح است که باعث میشود فرد تست های لازم مانند پاپ اسمیر را انجام ندهد و تغذیه مناسبی نداشته باشد.
یکی از راه های پیشگیری از سرطان دهانه رحم شناسایی به موقع سلول های پیش سرطانی از طریق انجام تست پاپ اسمیر است. در صورت مشاهده، این سلول ها قابل درمانند و می توانند سرطان را قبل از شروع آن متوقف نمود. انجام این تست حتی در خانم هایی که واکسن ویروس پاپیلومای انسانی را زده اند توصیه می شود زیرا این واکسن توانایی مقابله با تمامی انواع این ویروس را ندارد.
جلوگیری از تماس با این ویروس نیز به عنوان یکی از عوامل پیشگیری به حساب می آید زیرا این ویروس به عنوان عامل اصلی این سرطان در نظر گرفته شده است. با این حال عدم تماس با این ویروس بسیار مشکل است و تنها می توان از انتقال آن از طریق جنسی تا حدی جلوگیری کرد. آلودگی این ویروس به صورت عمده در خانمهای جوان رخ می دهد و در افراد بالای ۳۰ سال نادر است که علت آن هنوز مشخص نیست.
مواردی همچون داشتن ارتباط جنسی در سنین پایین و یا داشتن شریک های جنسی متعدد به عنوان ریسک فاکتورهای مهم مطرح هستند. به یاد داشته باشید که فرد می تواند این ویروس را داشته باشد اما تا سال ها علائمی نشان ندهد و بدون اطلاع از آن باعث انتقال آن به دیگران شود.
تزریق واکسن ویروس پاپیلومای انسانی می تواند باعث مصونیت فرد در مقابل انواع ۱۶ و ۱۸ این ویروس شود و ممکن است دفاعی در برابر انواع دیگر آن نیز ایجاد کند اما این واکسن تنها باعث پیشگیری از آلودگی می شود و قابلیت درمان آلودگی های موجود را ندارد پس باید قبل از مواجهه فرد با ویروس واکسن استفاده گردد تا بتوان از آن پیشگیری کرد. این واکسن نیازمند ۳ تزریق در یک دوره ۶ ماهه می باشد و معمولا عوارض جانبی خفیفی دارد. علایم شایع آن قرمزی، التهاب و درد در ناحیه تزریق می باشد.
جلوگیری از تماس با این ویروس نیز به عنوان یکی از عوامل پیشگیری به حساب می آید زیرا این ویروس به عنوان عامل اصلی این سرطان در نظر گرفته شده است. با این حال عدم تماس با این ویروس بسیار مشکل است و تنها می توان از انتقال آن از طریق جنسی تا حدی جلوگیری کرد. آلودگی این ویروس به صورت عمده در خانمهای جوان رخ می دهد و در افراد بالای ۳۰ سال نادر است که علت آن هنوز مشخص نیست.
مواردی همچون داشتن ارتباط جنسی در سنین پایین و یا داشتن شریک های جنسی متعدد به عنوان ریسک فاکتورهای مهم مطرح هستند. به یاد داشته باشید که فرد می تواند این ویروس را داشته باشد اما تا سال ها علائمی نشان ندهد و بدون اطلاع از آن باعث انتقال آن به دیگران شود.
تزریق واکسن ویروس پاپیلومای انسانی می تواند باعث مصونیت فرد در مقابل انواع ۱۶ و ۱۸ این ویروس شود و ممکن است دفاعی در برابر انواع دیگر آن نیز ایجاد کند اما این واکسن تنها باعث پیشگیری از آلودگی می شود و قابلیت درمان آلودگی های موجود را ندارد پس باید قبل از مواجهه فرد با ویروس واکسن استفاده گردد تا بتوان از آن پیشگیری کرد. این واکسن نیازمند ۳ تزریق در یک دوره ۶ ماهه می باشد و معمولا عوارض جانبی خفیفی دارد. علایم شایع آن قرمزی، التهاب و درد در ناحیه تزریق می باشد.
سرطان دهانه رحم يكي از شايعترين سرطان هاي دستگاه تناسلي زنانه است که در نتیجه رشد غیر قابل کنترل ( کنترل نشده ) سلول ها از ناحیه دهانه رحم نشأت میگیرد و به طور نامنظم و فزایندهای تکثیر و منجر به اختلال در عملکرد آن گردد. .این سرطان به راحتي در مراحل اوليه قابلت شخيص و درمان كاملا ستاما درصورتي كه تشخيص آن به تأخير افتد، درمان مشكل و گاهي ناموفق خواهد بود.
اگرچه علت دقیق بروز این نوع سرطان شناحته شده نیست اما واضح است که یک سری عوامل، خطر ابتلا به بیماری را افزایش می دهداز جمله این عوامل :
۱- شروع نزديكي در سنين پائين (ازدواج در سنين كمتر از ۱۶ سال)
۲- آلودگي با ويروس پاپيلومای انسانی (ویروس مولد زگیل دستگاه تناسلی )
۳- ضعف سیستم ایمنی مثل بیمارانی که داروهای سرکوب کننده سیستم ایمنی مصرف می کنند یا به ایدز مبتلا هستند
۴- مصرف سيگار
۵- داشتن شریک های جنسی متعدد
۶- پایین بودن سطح اجتماعی –اقتصادی
اگرچه علت دقیق بروز این نوع سرطان شناحته شده نیست اما واضح است که یک سری عوامل، خطر ابتلا به بیماری را افزایش می دهداز جمله این عوامل :
۱- شروع نزديكي در سنين پائين (ازدواج در سنين كمتر از ۱۶ سال)
۲- آلودگي با ويروس پاپيلومای انسانی (ویروس مولد زگیل دستگاه تناسلی )
۳- ضعف سیستم ایمنی مثل بیمارانی که داروهای سرکوب کننده سیستم ایمنی مصرف می کنند یا به ایدز مبتلا هستند
۴- مصرف سيگار
۵- داشتن شریک های جنسی متعدد
۶- پایین بودن سطح اجتماعی –اقتصادی
سرطان دهانه رحم در مراحل ابتدايي هيچ نشانهاي ندارد. بعضی علائم سرطان دهان رحم عبارتند از :
-عفونت هاي مكرر واژینال
– خونريزي غير طبيعي (خونريزي ممكن است در فاصله بين عادت ماهانه شروع و قطع شود) و خونریزی بعد از یائسگی
– خونريزي هنگام معاينه پزشكي اندام هاي تناسلي
– سختي، درد و يا خونريزي به هنگام نزديكي
– درد به هنگام ادرار
-طولاني شدن بيش از حد معمول عادت ماهانه و يا خونريزي بيش از حد
– ازدياد ترشحات واژینال ( زرد ، بدبویي)
– درد كمر
در شرايطي كه سرطان دهانه رحم مهاجم و به ديگراندام ها گسترش يافته باشد علاوه بر نشانههاي فوق علائمي مانند يبوست، مشاهده خون در ادرار، گرفتگي مجراي ادرار، شکل غير طبيعي دهانه رحم و كم خوني تظاهر ميكند.
پس از تشخیص سرطان دهانه رحم، تستهایی را انجام میدهند تا مشخص شود که آیا سلولهای سرطانی در داخل دهانه رحم یا در دیگر قسمتهای بدن گسترش یافته است.
-عفونت هاي مكرر واژینال
– خونريزي غير طبيعي (خونريزي ممكن است در فاصله بين عادت ماهانه شروع و قطع شود) و خونریزی بعد از یائسگی
– خونريزي هنگام معاينه پزشكي اندام هاي تناسلي
– سختي، درد و يا خونريزي به هنگام نزديكي
– درد به هنگام ادرار
-طولاني شدن بيش از حد معمول عادت ماهانه و يا خونريزي بيش از حد
– ازدياد ترشحات واژینال ( زرد ، بدبویي)
– درد كمر
در شرايطي كه سرطان دهانه رحم مهاجم و به ديگراندام ها گسترش يافته باشد علاوه بر نشانههاي فوق علائمي مانند يبوست، مشاهده خون در ادرار، گرفتگي مجراي ادرار، شکل غير طبيعي دهانه رحم و كم خوني تظاهر ميكند.
پس از تشخیص سرطان دهانه رحم، تستهایی را انجام میدهند تا مشخص شود که آیا سلولهای سرطانی در داخل دهانه رحم یا در دیگر قسمتهای بدن گسترش یافته است.
۴-۱- پاپ اسمير
روش موثر در پيشگيري از سرطان سرویکس، تست پاپ اسميراست.پاپ اسمير يك تست غربالگري براي تشخيص سرطان دهانه رحم است که به تشخيص بموقع و در نتيجه درمان مناسب و موفقيت آميز سرطان دهانه رحم كمك مي كند. این تست با آزمون سیتولوژی بروز مرگ و میر سرطان سرویکس را کاهش می دهد. سیتولوژی شاخه ای از علم است که ساختمان و عملکردسلول ها را بررسی می کند.در این تست با استفاده از یک تکه پنبه، یا یک تکه چوب کوچک سلولها را از سطح دهانه رحم جمع آوری میکنند. دهانه رحم و مهبل را به آرامی خراش می دهند و سلولها جمعآوری می گردند. این سلولها را زیر میکروسکوپ معاینه میکنند تا مشخص شود که آیا غیرطبیعی هستند.
در اين آزمايش ساده قسمتي از ترشحات دهانه رحم (سلولهای دهانه رحم ) برداشته شده و مورد آزمايش قرار ميگيرد و در صورتی که در سه سال متوالی نتیجه پاپ اسمیر طبیعی باشد ، توالی زمانی انجام پاپ اسمیر به هر سه سال یکبار تغییر می یابد. اما اگر نتیجه پاپ اسمیر غیر طبیعی باشد، پزشک ممکن است از وسیله مخصوصی به اسم کولپوسکوپ برای معاینه دقیق تر دهانه رحم استفاده کند ( در صورت لزوم نمونه برداری انجام می شود ).
اين تست ۲۰ تا ۳۰ درصد موارد منفي كاذب دارد، يعني ممكن است حدود ۲۰ تا ۳۰ درصد موارد بيماري تشخيص داده نشود ولی تكرار آن، موارد منفي كاذب را كم می كند. به اين دلیل توصيه ميشود اين تست بعد از ازدواج هر ۳-۱ سال انجام شود و در صورت منفي بودن تست (طبيعي بودن آن) فواصل به ۳ـ۲ سال يكبار افزايش داده شود. انجام اين تست با اين جدول زماني باعث تشخيص بيماري در مراحل اوليه و ريشهكن كردن آن ميشود. اين روش غربالگري در كشورهاي پيشرفته باعث شده است كه ۷۵ درصد خطر سرطان دهانه رحم كاهش يابد، اما در كشورهاي در حال توسعه به دليل ناآگاهي از اين روش غربالگري همچنان آمار ابتلا به این سرطان بالا می باشد و در حال حاضر ۸۰ درصد مرگ و مير ناشي از سرطان دهانه رحم در كشورهاي در حال توسعه رخ می دهد. كاهش بروز و مرگ و مير ناشی از سرطان دهانه رحم در ۵۰ سال گذشته بطور عمده ناشي از تشخيص به موقع به علت استفاده گسترده از آزمون پاپ اسمیر بوده است . با استفاده كامل از اين آزمون از ۳۷ تا ۶۰ درصد مرگ و مير ناشي از سرطان دهانه رحم پيشگيري مي شود . الگوي غربالگري سرطان دهانه رحم جهت تشخيص پيدايش سلول های پيش سرطاني ، سرطاني، رديابي انواع عفونت هاي ناشي از باكتري، قارچ و ويروس در نواحي دهانه رحم و واژن است. آزمايش پاپ اسمير پس ازشروع فعاليت جنسي سالي يك بار و پس از دو تست منفي هر ۳ سال يك بار تكرار ميشود. اين آزمايش معمولا دو هفته پس از اتمام عادت ماهانه و حداقل ۴۸ ساعت پس از مقاربت جنسي انجام میگیرد.
روش موثر در پيشگيري از سرطان سرویکس، تست پاپ اسميراست.پاپ اسمير يك تست غربالگري براي تشخيص سرطان دهانه رحم است که به تشخيص بموقع و در نتيجه درمان مناسب و موفقيت آميز سرطان دهانه رحم كمك مي كند. این تست با آزمون سیتولوژی بروز مرگ و میر سرطان سرویکس را کاهش می دهد. سیتولوژی شاخه ای از علم است که ساختمان و عملکردسلول ها را بررسی می کند.در این تست با استفاده از یک تکه پنبه، یا یک تکه چوب کوچک سلولها را از سطح دهانه رحم جمع آوری میکنند. دهانه رحم و مهبل را به آرامی خراش می دهند و سلولها جمعآوری می گردند. این سلولها را زیر میکروسکوپ معاینه میکنند تا مشخص شود که آیا غیرطبیعی هستند.
در اين آزمايش ساده قسمتي از ترشحات دهانه رحم (سلولهای دهانه رحم ) برداشته شده و مورد آزمايش قرار ميگيرد و در صورتی که در سه سال متوالی نتیجه پاپ اسمیر طبیعی باشد ، توالی زمانی انجام پاپ اسمیر به هر سه سال یکبار تغییر می یابد. اما اگر نتیجه پاپ اسمیر غیر طبیعی باشد، پزشک ممکن است از وسیله مخصوصی به اسم کولپوسکوپ برای معاینه دقیق تر دهانه رحم استفاده کند ( در صورت لزوم نمونه برداری انجام می شود ).
اين تست ۲۰ تا ۳۰ درصد موارد منفي كاذب دارد، يعني ممكن است حدود ۲۰ تا ۳۰ درصد موارد بيماري تشخيص داده نشود ولی تكرار آن، موارد منفي كاذب را كم می كند. به اين دلیل توصيه ميشود اين تست بعد از ازدواج هر ۳-۱ سال انجام شود و در صورت منفي بودن تست (طبيعي بودن آن) فواصل به ۳ـ۲ سال يكبار افزايش داده شود. انجام اين تست با اين جدول زماني باعث تشخيص بيماري در مراحل اوليه و ريشهكن كردن آن ميشود. اين روش غربالگري در كشورهاي پيشرفته باعث شده است كه ۷۵ درصد خطر سرطان دهانه رحم كاهش يابد، اما در كشورهاي در حال توسعه به دليل ناآگاهي از اين روش غربالگري همچنان آمار ابتلا به این سرطان بالا می باشد و در حال حاضر ۸۰ درصد مرگ و مير ناشي از سرطان دهانه رحم در كشورهاي در حال توسعه رخ می دهد. كاهش بروز و مرگ و مير ناشی از سرطان دهانه رحم در ۵۰ سال گذشته بطور عمده ناشي از تشخيص به موقع به علت استفاده گسترده از آزمون پاپ اسمیر بوده است . با استفاده كامل از اين آزمون از ۳۷ تا ۶۰ درصد مرگ و مير ناشي از سرطان دهانه رحم پيشگيري مي شود . الگوي غربالگري سرطان دهانه رحم جهت تشخيص پيدايش سلول های پيش سرطاني ، سرطاني، رديابي انواع عفونت هاي ناشي از باكتري، قارچ و ويروس در نواحي دهانه رحم و واژن است. آزمايش پاپ اسمير پس ازشروع فعاليت جنسي سالي يك بار و پس از دو تست منفي هر ۳ سال يك بار تكرار ميشود. اين آزمايش معمولا دو هفته پس از اتمام عادت ماهانه و حداقل ۴۸ ساعت پس از مقاربت جنسي انجام میگیرد.
۴-۲- تست ویروس پاپیلوم انسانی (HPV)
یک تست آزمایشگاهی که از آن برای بررسی DNA (ماده ژنتیکی) در مورد انواع خاصی از عفونت HPV استفاده میشود. از دهانه رحم سلولهایی را جمعآوری میکنند تا مشخص شود آیا نوعی از ویروس پاپیلوم انسانی مرتبط با سرطان دهانه رحم باعث ایجاد عفونت شده است. امکان دارد این تست در صورتی انجام شود که نتایج تست پاپ اسمیر نشانگر حضور سلولهای غیرطبیعی خاصی در دهانه رحم باشد. این تست را تست HPV DNA هم مینامند.
یک تست آزمایشگاهی که از آن برای بررسی DNA (ماده ژنتیکی) در مورد انواع خاصی از عفونت HPV استفاده میشود. از دهانه رحم سلولهایی را جمعآوری میکنند تا مشخص شود آیا نوعی از ویروس پاپیلوم انسانی مرتبط با سرطان دهانه رحم باعث ایجاد عفونت شده است. امکان دارد این تست در صورتی انجام شود که نتایج تست پاپ اسمیر نشانگر حضور سلولهای غیرطبیعی خاصی در دهانه رحم باشد. این تست را تست HPV DNA هم مینامند.
۴-۳- روش سلولهاي شناور در مايع( Liquid base cytology)
اگر سلول های دهانه رحم در نمونه گیری روتین پاپ اسمیر که روی اسلاید های شیشه ای پخش می شوند، خوب دیده نشونداز دقت تست کم می شود، لذا می توان به جای آن از گذاشتن نمونه سلول های دهانه رحم به داخل یک مایع حفاظت کننده ویژه استفاده کرد و سپس آنها را به آزمایشگاه فرستاد و در آنجا تکنیسین تعدادی از این سلول هارا به داخل اسلاید شیشه ای مستقیما زیر میکروسکوپ قرار می دهد. روش LBC با جلوگیری از عواملی نظیر موکوس ،مخمر ، سلول های چرکی و باکتری به دقت تشخیصی نمونه گیری کمک می کند، همچنین سلول های مایع جهت ویروس HPV قابل بررسی هستند.
اگر سلول های دهانه رحم در نمونه گیری روتین پاپ اسمیر که روی اسلاید های شیشه ای پخش می شوند، خوب دیده نشونداز دقت تست کم می شود، لذا می توان به جای آن از گذاشتن نمونه سلول های دهانه رحم به داخل یک مایع حفاظت کننده ویژه استفاده کرد و سپس آنها را به آزمایشگاه فرستاد و در آنجا تکنیسین تعدادی از این سلول هارا به داخل اسلاید شیشه ای مستقیما زیر میکروسکوپ قرار می دهد. روش LBC با جلوگیری از عواملی نظیر موکوس ،مخمر ، سلول های چرکی و باکتری به دقت تشخیصی نمونه گیری کمک می کند، همچنین سلول های مایع جهت ویروس HPV قابل بررسی هستند.
۴-۴- تست تشخيصي DNA ويروس در ترشح
اين تست در افراد سالم بخصوص جوانها بدون وجود بيماري ميتواند مثبت باشد. بنابراين اين تست هم بهعنوان تشخيص ضايعات قبل از سرطان به تنهايي ارزشمند نیست، مگر اين كه به همراه تست پاپاسمير انجام شود.
اين تست در افراد سالم بخصوص جوانها بدون وجود بيماري ميتواند مثبت باشد. بنابراين اين تست هم بهعنوان تشخيص ضايعات قبل از سرطان به تنهايي ارزشمند نیست، مگر اين كه به همراه تست پاپاسمير انجام شود.
۴-۵- تست کولوپسکوپی
اگر بیمار علائمی دال بر سرطان داشته باشد یا تست پاپ اسمیر سلول های غیر طبیعی را نشان دهد،این تست تشخیصی بایستی انجام شود. کولوپسکوپ وسیله ای حاوی لنزهای بزرگ کننده است، که جهت رویت دهانه سرویکس به کار می رود، و معمولا بدون درد و عوارض است و اگر ناحیه مشکوکی در سرویکس دیده شد، آنگاه بایستی نمونه گیری بررسی گردد. از طرفی تست HPV می تواند جهت افرادی که نتیجه پاپ اسمیر نسبتا غیرطبیعی دارند کمک کننده باشد به طوری که اگر نتیجه آن مثبت باشد خصوصا با انواع HPV با خطر بالا مثل ۱۶ و ۱۸ بیمار بایستی یک ارزیابی کامل نظیر کولوپسکوپی انجام دهد.
اگر بیمار علائمی دال بر سرطان داشته باشد یا تست پاپ اسمیر سلول های غیر طبیعی را نشان دهد،این تست تشخیصی بایستی انجام شود. کولوپسکوپ وسیله ای حاوی لنزهای بزرگ کننده است، که جهت رویت دهانه سرویکس به کار می رود، و معمولا بدون درد و عوارض است و اگر ناحیه مشکوکی در سرویکس دیده شد، آنگاه بایستی نمونه گیری بررسی گردد. از طرفی تست HPV می تواند جهت افرادی که نتیجه پاپ اسمیر نسبتا غیرطبیعی دارند کمک کننده باشد به طوری که اگر نتیجه آن مثبت باشد خصوصا با انواع HPV با خطر بالا مثل ۱۶ و ۱۸ بیمار بایستی یک ارزیابی کامل نظیر کولوپسکوپی انجام دهد.
۴-۶- بیوپسی
در این تست، در مورد اکثر زنان، بافتبرداری با (Local Anesthesia) یا بیحسی یا بیهوشی موضعی در مطب پزشک انجام میشود. یک آسیبشناس (Pathologist) بافت را زیر میکروسکوپ وارسی میکند تا متوجه حضور سلولهای غیرطبیعی بشود. بیوپسی میتواند به صورت بیوپسی یا نمونهبرداری با پانچ (Punch Biopsy) کورتاژ قسمت داخلی دهانه رحم یا مخروطبرداری (Conization) باشد.
معاینه لگن: معاینه لگن توسط پزشک یا پرستار، که دستکش روغن مالی شده بر دست دارد و یک یا دو انگشت خود را وارد مهبل میکند و با دست دیگر به قسمت پایینی شکم فشار وارد میکند. این کار برای حس کردن اندازه، شکل، و وضع یا طرز قرارگیری رحم و تخمدانها صورت میگیرد.
در این تست، در مورد اکثر زنان، بافتبرداری با (Local Anesthesia) یا بیحسی یا بیهوشی موضعی در مطب پزشک انجام میشود. یک آسیبشناس (Pathologist) بافت را زیر میکروسکوپ وارسی میکند تا متوجه حضور سلولهای غیرطبیعی بشود. بیوپسی میتواند به صورت بیوپسی یا نمونهبرداری با پانچ (Punch Biopsy) کورتاژ قسمت داخلی دهانه رحم یا مخروطبرداری (Conization) باشد.
معاینه لگن: معاینه لگن توسط پزشک یا پرستار، که دستکش روغن مالی شده بر دست دارد و یک یا دو انگشت خود را وارد مهبل میکند و با دست دیگر به قسمت پایینی شکم فشار وارد میکند. این کار برای حس کردن اندازه، شکل، و وضع یا طرز قرارگیری رحم و تخمدانها صورت میگیرد.
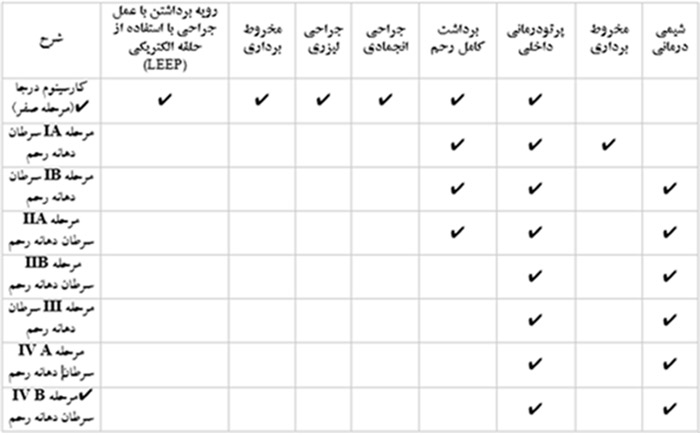
گزینههای درمان به مرحله سرطان، اندازه تومور،تمایل بیمار به بچهدار شدن و سن شخص بیمار بستگی دارد. درمان سرطان دهانه رحم در طول بارداری به مرحله سرطان و مرحله بارداری بستگی دارد. در موردسرطان دهانه رحمی که در مراحل اولیه تشخیص داده شده باشد، یا در مورد سرطانی که در سه ماهه آخر بارداری پیدا میشود، امکان دارد درمان را تا پس از به دنیا آمدن کودک به تأخیر اندازند. برای بیماران مبتلا به سرطان دهانه رحم انواع مختلف درمان وجود دارد. در این حالت از سه نوع درمان استانداردبه شرح زیر استفاده میگردد:
۵-۱- جراحی
در مورد سرطان های پیشرفته ، معمولاً برای برداشتن نقاط سرطانی عمل جراحی انجام می گیرد. این عموماً بدین معنی است که رحم به همراه بافت های پیرامونی برداشته می شود (هیسترکتومی). امکان دارد طی عمل لوله های فالوپ و تخمدان ها نیز بیرون آورده شود. رحم را با عمل جراحی همراه با یا بدون اندامها یا بافتهای دیگر برمیدارند. در برداشت کامل رحم، رحم و دهانه رحم برداشته میشود. در برداشت کامل رحم همراه با برداشتن لولههای رحم و تخمدان (salpingo-oophorectomy)، رحم را همراه با یک تخمدان و لولههای رحم بر میدارند (برداشتن یک طرفه لولههای رحم و تخمدان) یا رحم و هر دو تخمدان و لولههای رحم برداشته میشود (برداشتن دوطرفه تخمدانها و لولههای رحم). در برداشتن کامل رحم به همراه غدد لنفاوی اطراف (Radical hysterectomy)، رحم و دهانه رحم و هر دو تخمدان و هر دو لوله رحم و بافتهای مجاور را برمیدارند. این رویهها با ایجاد برش کم عمق (Low) عرضی یا برش عمودی انجام میشود. جراحی انجمادی, جراحی لیزری و رویه برداشتن با حلقه الکتریکی (Loop Electrosurgical Excision Procedure یا LEEP) از روشهای دیگر جراحی هستند که مورد استفاده قرار میگیرند.
در مورد سرطان های پیشرفته ، معمولاً برای برداشتن نقاط سرطانی عمل جراحی انجام می گیرد. این عموماً بدین معنی است که رحم به همراه بافت های پیرامونی برداشته می شود (هیسترکتومی). امکان دارد طی عمل لوله های فالوپ و تخمدان ها نیز بیرون آورده شود. رحم را با عمل جراحی همراه با یا بدون اندامها یا بافتهای دیگر برمیدارند. در برداشت کامل رحم، رحم و دهانه رحم برداشته میشود. در برداشت کامل رحم همراه با برداشتن لولههای رحم و تخمدان (salpingo-oophorectomy)، رحم را همراه با یک تخمدان و لولههای رحم بر میدارند (برداشتن یک طرفه لولههای رحم و تخمدان) یا رحم و هر دو تخمدان و لولههای رحم برداشته میشود (برداشتن دوطرفه تخمدانها و لولههای رحم). در برداشتن کامل رحم به همراه غدد لنفاوی اطراف (Radical hysterectomy)، رحم و دهانه رحم و هر دو تخمدان و هر دو لوله رحم و بافتهای مجاور را برمیدارند. این رویهها با ایجاد برش کم عمق (Low) عرضی یا برش عمودی انجام میشود. جراحی انجمادی, جراحی لیزری و رویه برداشتن با حلقه الکتریکی (Loop Electrosurgical Excision Procedure یا LEEP) از روشهای دیگر جراحی هستند که مورد استفاده قرار میگیرند.
۵-۲- پرتو درمانی
پرتودرمانی خارجی می توان برای از بین بردن سلول های سرطانی که امکان دارد پس از انجام عمل جراحی باقی مانده باشند انجام گیرد. پرتودرمانی نوعی درمان سرطان است که در آن از اشعه- X پرانرژی یا از دیگر انواع تابش برای کشتن سلولهای سرطانی، یا بهمنظور متوقف نمودن رشد آنها، استفاده میشود.
پرتودرمانی داخلی یا براکی تراپی نیز یعنی جایگذاری ماده رادیواکتیو درون خود تومور به منظور از بین بردن سلول های سرطانی. پرتودرمانی اغلب به همراه شیمی درمانی به کار می رود. از جمله عواض جانبی پرتو درمانی می توان به حالت تهوع، استفراغ، خستگی و پایین آمدن تعداد سلول های خونی اشاره کرد.
پرتودرمانی خارجی می توان برای از بین بردن سلول های سرطانی که امکان دارد پس از انجام عمل جراحی باقی مانده باشند انجام گیرد. پرتودرمانی نوعی درمان سرطان است که در آن از اشعه- X پرانرژی یا از دیگر انواع تابش برای کشتن سلولهای سرطانی، یا بهمنظور متوقف نمودن رشد آنها، استفاده میشود.
پرتودرمانی داخلی یا براکی تراپی نیز یعنی جایگذاری ماده رادیواکتیو درون خود تومور به منظور از بین بردن سلول های سرطانی. پرتودرمانی اغلب به همراه شیمی درمانی به کار می رود. از جمله عواض جانبی پرتو درمانی می توان به حالت تهوع، استفراغ، خستگی و پایین آمدن تعداد سلول های خونی اشاره کرد.
۵-۳- شیمی درمانی
شیمی درمانی می تواند روش درمان اصلی سرطانی باشد که به نقاط دور بدن سرایت کرده است. شیمی درمانی با استفاده از داروهای سمی برای از بین بردن سلول های سرطانی انجام می شود. شیمی درمانی نیز عوارض جانبی زیادی از جمله ریزش مو، بی اشتهایی، حالت تهوع، استفراغ و کبودی دارد.
پس از خاتمه یافتن درمان، برخی از تستها همچنان هر از گاهی تکرار میشود. از نتایج این تستها میتوان پی برد که آیا تغییری در وضعیت شخص بیمار ایجاد شده یا اینکه آیا سرطان برگشت نموده است.
شیمی درمانی می تواند روش درمان اصلی سرطانی باشد که به نقاط دور بدن سرایت کرده است. شیمی درمانی با استفاده از داروهای سمی برای از بین بردن سلول های سرطانی انجام می شود. شیمی درمانی نیز عوارض جانبی زیادی از جمله ریزش مو، بی اشتهایی، حالت تهوع، استفراغ و کبودی دارد.
پس از خاتمه یافتن درمان، برخی از تستها همچنان هر از گاهی تکرار میشود. از نتایج این تستها میتوان پی برد که آیا تغییری در وضعیت شخص بیمار ایجاد شده یا اینکه آیا سرطان برگشت نموده است.
جدول زیر درمان بر حسب مرحله سرطان رو بیان میکند.